大腸がんは日本人女性の死亡原因第一位となっていることもあってとても怖い病気として有名ですが、早期で発見することができれば高い確率で生存することができる病気でもあります。
大腸がんを見つけるのに最も有効な手段は「大腸内視鏡検査」(いわゆる大腸カメラを用いた検査)で、こちらの記事などを見ると最新の画像処理技術などを取り入れて検査方法も進化しているようです。
しかし、肛門からカメラを挿入する内視鏡検査には嫌悪感を抱いている方も多いと思います。
そこで今回は、大腸内視鏡検査の必要性や最新検査法などについて特集していた『主治医が見つかる診療所』を元に、大腸がんの早期発見についてまとめてみたいと思います。
スポンサーリンク
発見が遅れてしまうと…
Iさん(61歳主婦)は9年前(53歳のとき)に大腸がんが発覚し、2度の手術を経て人工肛門になってしまいました。
52歳の頃からひどい便秘に悩まされはじめ、便秘と下痢を繰り返していたそうです。もともと小さい頃から便秘気味で、18歳の頃からはずっと下剤を飲み続けてきていたIさんだったので「おかしいとは思ったけどがんだとは思っていなかった」といい、下痢も更年期障害のひとつだろう、くらいにしか考えていなかったそうです。
こう考える背景には、大腸内視鏡検査に対する不安もあったとIさんは話します。お姉さんから「痛いし辛いというのを聞いていた」そうで、無意識に検査を避けてしまったというところもあるのでしょう。
1年後、毎年受けている健康診断の便潜血検査で再検査という結果になりました。
便潜血検査は便に血が混じっているかどうかを調べて、消化器の異常を見つける検査です。出血が確認された陽性は腸内にポリープや腫瘍がある可能性を示し、精密検査が勧められます。
そして渋々、大腸内視鏡検査を受けた結果、ガンであることが発覚したのです。
手術は6時間にも及びました。それでも、直径4センチを超えていたがんが直腸の肛門付近にできていたため、約90%しか切除できなかったそうです。
術後、Iさんは以下の2つの選択を迫られました。
2, がんを完全に切除して人工肛門にする
考えた結果、Iさんは2の全摘出を決断しました。
がんの周囲の直腸ごと切除し、短くなってしまった腸管をお腹に開けた穴(人工肛門)に縫合する手術を受けました。
Iさんはこの結果を非常に後悔していました。
大腸がんは1センチ大になるまでは長い年月(約3年)がかかりますが、1センチになってからはすぐに大きくなっていくという特徴があるそうで、「おかしいなって思った頃が1センチを越した時点だったと思う。その時に大腸内視鏡検査をやっていれば」と悔やんでいました。
1センチを超えると1年で約3センチも大きくなることがあるので、早く受けていれば人工肛門にする必要はなかったかもしれないのです。
スポンサーリンク
人工肛門
人工肛門には以下のような特徴・性質があります。
・器具ではない
基本的には腸からつないでいるだけなので、今までのように便を我慢したりすることができないそうです。
・装具をつける必要がある
無意識に便が出てきてしまうので、それを受け止めるための装具を付ける必要があります。入浴の際には外して入るそうです。
・スポーツにも制限がかかる
柔道やレスリングなど激しく体をぶつけるスポーツや、腹筋やスクワットなどの強い腹圧をかけるトレーニング等にも制限をかける必要があるそうです。
便潜血検査
消化器内科の森一博氏によると、
「便の潜血反応イコールがん、ではない。痔があったり腸に炎症があったり、硬い便で免疫が傷ついたりなどが原因で血が出ることもある」
といいますから、その点は覚えておきましょう。
逆に、陰性ばかりならガンは大丈夫かというとそういうわけでもないそうで、
「1センチ以内のガンだと(潜血反応が)出ない場合もある」
といいます。
内科の中山久徳医師は、便潜血検査を受ける際の注意点として、2回採取することと、冷蔵庫で保存しておくことを指摘していました。室温で放置すると血が出ていても陰性になることがあるため、病院へ持っていくまでは冷蔵庫に入れて保管しておいたほうがいいそうです。
さて、早く見つけられれば生存率が高い大腸がんですので、確度の高い検査として挙げられる大腸内視鏡検査について詳しく知っておきたいところですよね。
ここからは大腸内視鏡検査に関する情報をまとめていきます。
スポンサーリンク
大腸内視鏡検査
大腸内視鏡はカメラの直径が約1センチで、長さ130センチのケーブルにつながっています。肛門から挿入し、先端を盲腸まで到達させてから、戻しながら観察します。
主治医が見つかる診療所より
検査を受ける際に事前の準備が必要であることはよく知られており、それが面倒で忌避されている面もあるでしょう。
たとえば前日の食事はおかゆや素うどん、具なし味噌汁や豆腐などの消化の良いものに限られますし、検査の直前には1〜2時間かけて2リットルの下剤を飲み、腸内の便を全部出す必要があります。
検査時は腸内にガスを注入して腸管を広げてから、カメラを挿入します。
(カメラは1.3メートルほどですが、大腸は2メートルほどもあります。挿入していく際にはカメラの先端を大腸のひだにひっかけて、蛇腹状の大腸を伸ばしながら進めていくそうで、実際に入れるのは90cm〜1mまでだそうです。)主治医が見つかる診療所より
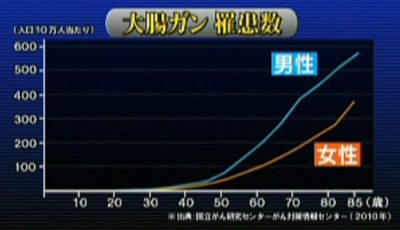
このように検査はやや面倒ですが、大腸がんの発症率が40代後半から急激に上がるという現実もあります。
主治医が見つかる診療所より
女性では死亡率1位となっており、男性も2020年までに1位になると予測されているそうです。
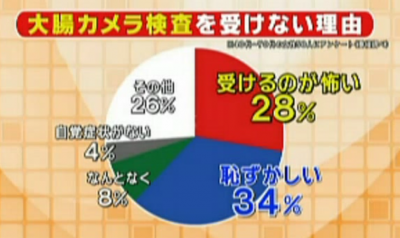
そんな現状でも、大腸内視鏡検査を受ける人は増えていません。
番組が街ゆく人に大腸内視鏡検査の印象を尋ねると…
「肛門から入れることに抵抗がある」
「痛いのでは…」
「何も異常ないからいいかって思っちゃう」
などの声があがっていました。
主治医が見つかる診療所より
やはり恐怖心や羞恥心が、大腸内視鏡検査を遠ざけているのです。
この点を考慮に入れて、小暮クリニックの小暮悦子医師は、クリニックのスタッフ全員を女性にするという配慮をとっています。
また、挿入時の苦痛を減らすために鎮痛剤を使用するのですが、その後に用いる拮抗剤(目を覚ます薬)も常にそばに置くという配慮もしているそうです。森医師も検査の際には拮抗剤を必ず使用しており、検査で一番辛い盲腸まで入れていく段階は眠ってもらい、そこまでいったら拮抗剤を半分ほど使用して目を覚ましてもらって、腸内を一緒に見て説明しながらカメラを抜いていくようにしているそうです。
一方で秋津嘉男氏は
「どんなに安全になっても麻酔薬には一定のリスクがあるので、使わないで済むに越したことはない」
という考えのもと、すべてのケースで麻酔を用いるということはしていないといいます。
ちなみに南雲吉則氏は乳房再建手術の際に
「鎮静剤でぐっすり眠ってもらうが、目を覚ましてもらい、最後に座った状態で胸を見てもらって大きさや形を決めてもらったりしている」
と話していました。
このように大腸内視鏡検査は医師によってさまざまな方針の違いがありますが、その事実を知っておくだけでも、検査を受ける際の安心につながるのではないでしょうか。
早期発見で助かったケース
番組では、自覚症状に気づいて病院へ行き、しっかりと大腸内視鏡検査を受けたことで助かったケースも紹介されていました。
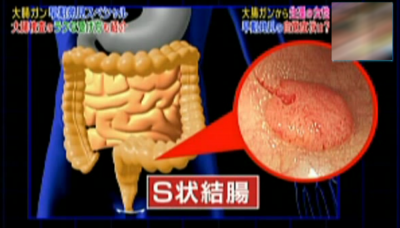
Sさん(71歳女性)は69歳のときの大腸内視鏡検査でS字結腸に大腸がんが見つかりました。
主治医が見つかる診療所より
約1.3センチで、発見がもし1年遅かったら命が危なかったといいます。
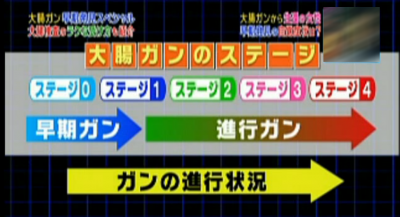
大腸がんは、5つのステージに分類されます。
主治医が見つかる診療所より
1の初期までは早期がんとされており、それ以降は進行がんに分類されるそうです。
Sさんはステージ1の初期で、早期がんでした。
約3時間の腹腔鏡下手術でがんを切除し、全摘出に成功。約1週間で退院できたそうです。
Sさんは発覚の約半年前から、軟便が続いていたそうです。
原因不明の軟便や下痢は、大腸がんの自覚症状のひとつです。
大腸がんの自覚症状は、他にも…
主治医が見つかる診療所より
吐き気や嘔吐も、大腸がんの可能性があるのですね。
Sさんは医師の勧めにしたがってしっかりと大腸内視鏡検査を受けたので、完治させることができました。
もう一人、早期発見で助かった方がいます。
Nさん(58歳)は54歳の時にがんが見つかりました。
ふつうに座っているのも辛いほどの、いままで経験したことがない腹痛を伴った便秘に襲われ、その最初の異変から約半月後に大腸内視鏡検査を受けたそうです。
すると4つのポリープが見つかり、ひとつはがんの可能性があると診断されました。
大腸内視鏡の先端についているワイヤーでそのうちのひとつを切除し、残りのみっつも3ヶ月かけて切除していきました。
後の生検の結果、やはりひとつはがん化したものでした。
しかしまだステージ0の段階だったので、大事には至らなかったのです。
「軟便と言われても、緊張したりするとしょっちゅう軟便になるよ…」と思ってしまいますが、姫野友美医師によれば、
「男性の過敏性腸症候群の下痢タイプは先に腹痛を伴い、それから排便をするとスッキリするという特徴がある。しかし大腸がんの兆候は、腹痛を伴わない軟便が多い」
という違いがあるそうです。
丁宗鐵医師は
「初期(に明らかな兆候)はないので、腸に関する何か異常があったら必ず検査を受けること」
と警鐘を鳴らしていました。
大腸がんには家系も関係しているとよく聞きますが、それは食生活などが類似するためと考えられているそうです。また、メタボ体質の人はポリープができやすくなるそうで、飲酒も関わっていることがわかっているそうですから、食習慣には十分な注意が必要です。
最新の大腸検査
現在では、カメラを入れずに腸内を見ることができるようになりました。
国立がん研究センター中央病院では「大腸3D—CT検査」が行われています。
主治医が見つかる診療所より
下図は、検査前日の検査食です。
主治医が見つかる診療所より
従来の大腸内視鏡検査に比べて普通の食事に近いものを前日に食べることができます。当病院の飯沼元医師によれば
「従来は低残渣(ざんさ)、低脂肪が中心だったが、CT検査では昼食にカレーを摂ることも可能」
と話していました。
朝食は中華粥とコーンスープで、味も美味しく調理されているそうです。
昼食はカレーとコンソメスープで、食後すぐに付属のスポーツドリンク500mlの半分と、少量の造影剤を飲みます。
夕食は親子丼とお吸い物に加え、先程の残りのスポーツドリンクと造影剤を飲みます。最後に、便を出しやすくする食物繊維の粉末を200mlの水に溶かして飲みます。この段階で便は全部出なくても大丈夫だそうです。
当日は2リットルの下剤を飲む必要もなく、便を柔らかくする薬と造影剤を食事と一緒に取るだけで検査に向かうことができます。
直前に大腸の動きを止める薬を注射し、大腸をふくらませる炭酸ガスを肛門から注入してから、CTスキャンで撮影を始めます。
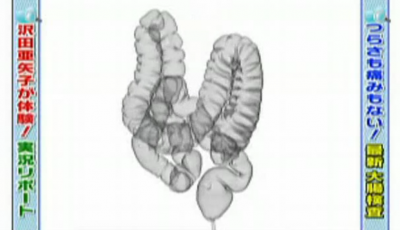
撮影は10分ほどで完了し、結果は下図のように3次元表示されます。
主治医が見つかる診療所より
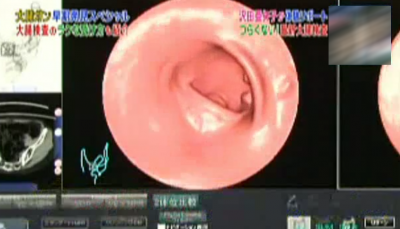
さらに、この中を仮想内視鏡で見ることもできます。
主治医が見つかる診療所より
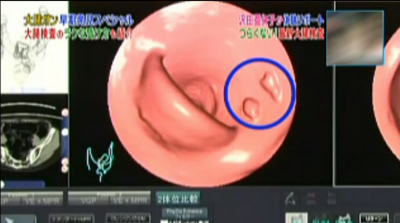
見ていると、ポリープのようなものがみつかりました。
主治医が見つかる診療所より
これを詳しく診てみると白く表示されており、造影剤が含まれた便であることがわかりました。もし白くなければ、腫瘍の可能性があるそうです。
以上のようにカメラを入れずとも大腸の中を見ることができて、腫瘍の大きさを測ったり場所を特定したりすることができるのです。
ただし、1ミリ以下のポリープを見つけることができなかったり、3D-CT検査だけで確定診断はできなかったりなどのデメリットもあります。組織を採って顕微鏡で調べることではじめて診断を確定できるので、内視鏡検査の前段階として有効な検査であるということです。
※国立がん研究センター中央病院では自由診療の場合56,100円で受けることができるそうです。
スポンサーリンク
まとめ
大腸がん患者が増えている今こそ、カメラを入れずに行える検査もあることを、多くの人に知ってほしいと思わされる特集でした。
お腹の不調で病院へ行き検査を勧められた際は、絶対に断らずに、3D-CT検査も選択肢に入れて検査を検討してみるようにしましょう。