少しずつ暖かくなってくる季節、注意しなければならないのが「熱中症」と「食中毒」です。
ニュースでよく報じられることもあって原因や症状などはよく知られていますが、
「発症するまでに時間がかかることもある」
という事実は、意外と知られていません。
そこで今回は、熱中症や食中毒に関する正しい知識を紹介していた『主治医が見つかる診療所』を中心に情報をまとめていきたいと思います。
スポンサーリンク
熱中症は繰り返す
熱中症は屋外でなるというイメージがありますが、屋内でなることもあります。
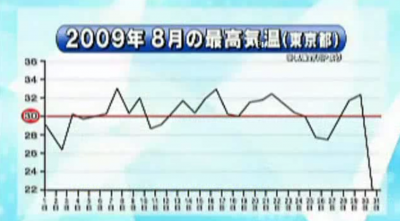
Hさん(63歳男性)は2009年の8月、会社でデスクワークをしているときに熱中症を発症しました。最初の異変は昼の12時頃で、身体中に異常なだるさを感じたそうです。熱っぽさもあったので体温を計ってみたところ38度まで上がっていました。
当時、Hさんの職場がある地域は真夏日が続いていました。
主治医が見つかる診療所より
このような環境下で体も疲れていたので「風邪をひいたかな」と考えたHさんは会社を早退しました。帰路ではまともに歩くことも難しく、普段の倍近い時間をかけて帰宅したそうです。
翌朝起きるとだるさもとれて平熱に戻っていたので「疲れによる体調不良」だったと判断し、日常生活を再開させたそうですが、その1週間後、前回と同じ昼の12時頃にまったく同じような症状が現れたそうです。
「これは尋常じゃないな…」と感じたHさんが病院へ行くと、医師から熱中症と診断されました。
発症から1週間後に再発したことについて、Hさんを診察した秋津嘉男医師は
「熱的にかなり無理のある状況がちょうど1週間前と重なったということ」
と説明していました。つまり、同じ環境に身を置くと熱中症も再発することがあるということです。
Hさんによると「寒がりの人のほうが多い職場だった」そうで、ずっといるとジットリと汗をかくほどだったそうですが、Hさんは水分を多めに摂るなどの対策をせず、1日500mlほどの水分しか摂っていなかったそうです。
もし1回目で熱中症と気づいて水分摂取量を増やすなどしていれば2回目はなかったかもしれませんが、何も変えないまま再び同じ環境に身を置いたため再発してしまったのです。
Hさんの症状は軽かったため漢方薬などの処方で治癒したそうですが、遅れていたら重症化の可能性もあったそうです。
Hさんはこれ以降、1日2リットルの水をこまめに摂るようにしたそうです。また、水だけでは塩分が足りなくなるので、カリ梅を一緒に食べたりして塩分補給も心がけているそうです。
スポンサーリンク
水分摂取について
人が1日に排出する水分量は約2.3リットルにもなるそうです。
不感蒸泄(汗などとして感じなくても皮膚や呼吸を通して水分が失われていること)として約1リットル、尿や便として約1.3リットルが排出されているので、この分を上回る水分が必要ということになります。
先述の「1日2リットルの水をこまめに〜」というのはあくまでも目安で、実際は人によって体格が違うので、必要な水分量も変わってきます。
自分に必要な水分量は
「体重×30ミリリットル」
で計算でき、これを複数のタイミングに分けて摂るのが理想です。(体重だけでなく運動量によっても必要な水分量は変わるので、注意しましょう。)
「WaterMinder」というアプリでは、自分に必要な水分を示してくれたり、水分補給のタイミングなどを教えてくれたりするだけでなく、水分補給の記録をとっておくこともできるようですから、使ってみるといいかもしれません。
ただし、飲み過ぎには注意が必要です。健康な成人の腎臓が1日に処理できる水分の量は15リットルなのでそう考えすぎる必要もありませんが、限界があるということは知っておいたほうが良いでしょう。
水分不足は熱中症のリスクが上がるだけでなく、様々な弊害を引き起こすこともあります。水分が不足すると血液が濃くなって筋肉や臓器に栄養や酸素を運ぶスピードが落ちるので、集中力が低下するそうです。なんと、体内の水分が標準レベルから1.5%落ちるだけでこの現象が生じるといい、しかも喉の渇きを感じるのは約2%落ちたときなので、喉が渇いてからでは遅いのです。
熱中症について
熱中症は、高温の環境で体内の水分や塩分のバランスが崩れたり体内の調節機能が狂ったりして起きる病気です。
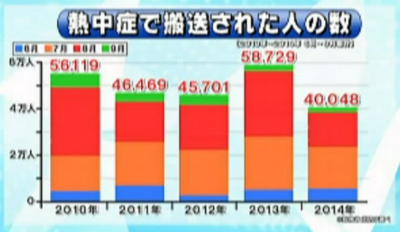
2010年代に入ってからは搬送者数が毎年4万人を超えています。
主治医が見つかる診療所より
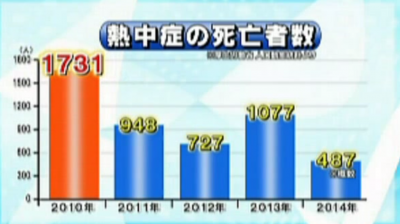
記録的猛暑だった2010年は1731人が亡くなっています。
主治医が見つかる診療所より
このように、熱中症は死に至ることもありますから、絶対に軽く見てはいけません。
環境省の熱中症対策のマニュアル作成にも携わった三宅康史医師によると、高齢者の半数は屋内で発症しているといいます。
特に、都心はヒートアイランド現象で昼も夜も暑くなることが多くなっているので、クーラーを使わないで暑さを我慢していると発症することがあるようです。
高齢者は高温になっていること自体に気づきにくくなっていることも原因のひとつなので、一人暮らしの人はさらに危険性が高まります。
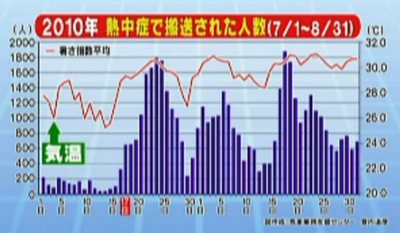
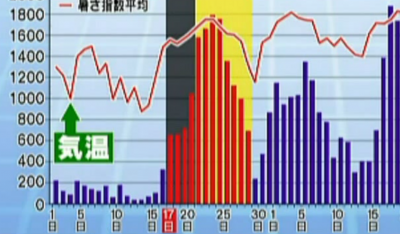
下図は気温と搬送者数を並べたグラフです。
主治医が見つかる診療所より
折れ線が気温で、棒が搬送者数を示しています。
このグラフを見ると、気温が高くなった当日ではなく、暑い日が続いたあとに爆発的に熱中症患者が急増することがわかります。
だいたい暑くなりはじめて4日後くらいから増えてくる傾向があるそうです。
主治医が見つかる診療所より
暑い日が続いているときは注意が必要であることを覚えておきましょう。
熱中症になりやすい条件
救急救命士のKさん(31歳男性)は21歳のとき、消防学校での訓練中に熱中症にかかってしまったそうです。時期は6月頃で、雨のあがりのむっとした暑さの中、火災現場で着る防火服で訓練している際に発症しました。
訓練開始から約2時間後、まずは指先や唇にしびれが出てきたそうです。それから30分もたたないうちに立っていられないほどのめまいに襲われ、その直後、手の筋肉が硬直し自分の意志に反して手が内側に縮まっていったそうです。
一緒に訓練をしていた2人の同僚がKさんを日陰へ連れていき、服を脱がせて風をあて、水分を補給すると少しずつ回復していったそうです。
救急救命士を目指していて熱中症に関する知識もあった人が、どうして熱中症になったのでしょうか。
Kさんによると別の訓練の日もしびれが出ていて、それを知識でカバーしつつ我慢できる範囲で訓練を続けていたそうですが、発症した日は防火服だったのも影響してついに発症してしまったようです。
一般の方でも、小雨の時に雨合羽を着て作業などをしているとKさんと同じような状況になってしまうので注意が必要です。
同じ状況で他の2人が発症しなかった理由については、Kさんに深酒や夜更かしがあったり、疲れが溜まっていたり、ストレスがあったりなどの可能性が考えられます。
アルコールは体内で熱に変わり、しかも利尿作用が強くなって水分が排出されてしまうので、夏場は注意しましょう。
熱中症の見極め方と対処法
救急車を呼ぶべきかどうかを見極めるには、まず意識の有無を確認しましょう。意識がない場合はすぐに救急車を呼ぶべきです。
意識があるようなら涼しい場所に運び、服をゆるめて体温を冷ましましょう。
次に、水分を自力で飲むことができるかを確認します。これができない場合は救急車を呼ぶか医療機関へ連れて行くようにしましょう。
時間が経つにつれて症状が改善しているかどうかもしっかりと確認するようにしてください。
応急処置法
声をかけて意識を確認してから、冷たいペットボトルなどで脇の下や鼠径部、首筋などの太い血管が流れている部分を冷やします。
ペットボトルはタオルで巻いてから当ててあげるとよいそうです。(おでこを冷やすと脳が「体が冷えた」と錯覚を起こすこともあるので逆効果になります。)
それから水を自力で飲ませて意識の有無を再確認し、衣服をゆるめたり靴を脱がしたりして風通しをよくし、扇いで体を冷やしてあげましょう。
原因が思い当たらない…食中毒
プロの漫画家であるMさん(28歳)は23歳の時に食中毒にかかりました。
昼間、自宅にいると下痢のときのような腹痛が出てきたそうです。普段なら波があって少し便を出せば治るそうですが、その日はずっと痛かったそうです。下痢止めを飲んでみても直後は治まるもののすぐに再発したそうです。
さらに、嘔吐の症状まで出てきました。トイレの中で下痢と嘔吐を同時にするような状況で、トイレから出られないくらいだったといいます。
翌日、病院へ行くと「風邪」と診断されました。
前日に1泊2日で東京に行っていたので便の採取もないままストレスで風邪をひいたのではと言われ、処方された薬を飲んで安静に過ごすことになりました。
それでも症状はますます悪化していき、本人曰く「腸全体、へそから下が全部切られているような痛み」をずっと感じていたそうで、しまいには便ではなく血が出るまでになってしまいました。
家族の車で救急病院へ行きましたが、その日は専門医がいなかったため一旦帰宅して翌日入院することになり、それから1週間も病名不明のままでしたが、詳細な検査でようやくO157による食中毒と判明しました。
O157は病原性大腸菌の一種です。
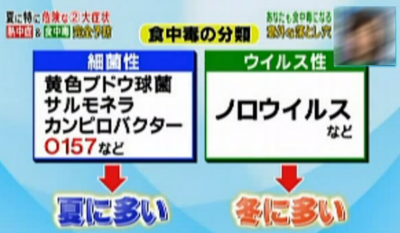
食中毒には細菌性とウイルス性があります。
主治医が見つかる診療所より
細菌性は夏に多く、ウイルス性は冬に多いという傾向があります。
O157は主に家畜の大腸に生息しており、生肉や生レバーに火が通りきらなかった場合などに人間に感染します。大腸内で増殖して毒素を出すことで下痢などを発症するのです。合併症を引き起こすと致死率は約4%にもなり、助かっても腎臓に重い後遺症を残すことがあります。
Mさんも腎臓にダメージがあったため人工透析を3週間ほどして2ヶ月も入院したそうですが、幸い腎機能は回復して完治したそうです。
このケースについて、食中毒に詳しい大川清孝医師は
「菌によって潜伏期が違い、O157は潜伏期が長い。食べてから3〜5日、一週間で発症するので、原因を思い出せないこともある。(感染源について思い当たらないという)Mさんもおそらく食べていたのでしょう」
と話していました。
例えば、潜伏期間は以下のように感染源によって変わります。
主治医が見つかる診療所より
「黄色ブドウ球菌」はおにぎりやサンドウィッチから、
「カンピロバクター」は肉類から、
「サルモネラ菌」は卵から、
それぞれ感染することが多い菌です。
食中毒の見極め方(救急車を呼ぶ目安など)
以下にひとつでも当てはまるものは、医者にかかる必要があります。
2, 血便が出る
3, 水分が摂取できない
大川氏によると軽い食中毒なら2日以内で治るので、それ以上になるようなら抗生物質や治療が必要になります。
血便は大腸の粘膜に傷があることをあらわしており、また、他に血便をきたす病気もあるため精密検査を受ける必要があります。
水分を摂れない場合は点滴が必要なので、病院へ行かなければなりません。
「食中毒は発症して3日続いたら要注意」と覚えておくといいかもしれません。
食中毒の予防ポイント
外食では生の肉を食べないようにしましょう。
予防の三原則として「菌に、つけない・増やさない・殺す」というものが挙げられています。
焼肉はしっかりと火を通し、肉を焼く箸と食べる箸を別にするようにします。調理をする人はなるべく生肉を他につけないようにして、手洗いを良くするようにしましょう。調理器具を清潔にすることや、食材を冷蔵庫に入れておくなどの基本的なことも大事になります。
スポンサーリンク
まとめ
原因から発症まで時間差がある場合もあり、しかもそういうケースの方が重症である傾向もあるというのは、ぜひ覚えておきたいポイントです。
最初の異変は誰でも「ちょっとした体調不良だろう」と考えてしまいがちですが、この知識を頭の片隅においておけば、いち早く熱中症や食中毒の可能性に気づくことができるかもしれません。